Формирование и функции плаценты во время беременности. Что такое плацента
В результате дробления зиготы человека (полного асинхронного) и образования бластоцисты образуется два вида бластомеров: темные (внутриклеточная масса - эмбриобласт ) и светлые (трофобласт ), происходит взаимосвязь материнского организма с организмом эмбриона. На этом этапе большую роль играют светлые бластомеры (трофобласт), которые обеспечивают два важных процесса: имплантацию - прикрепление и внедрение зародыша в эндометрий матки; плацентацию - образование специализированной комплексной структуры - плаценты.
Последующие процессы миграции, образования и дифференцировки зародышевых листков, а также образование осевых органов у зародышей млекопитающих очень схожи с зародышами птиц.
Процесс образования некоторых внезародышевых оболочек у млекопитающих и человека тесно связан с взаимодействием зародыша с материнским организмом.
Имплантация. Образование хориона и плаценты
Наружный слой бластоцисты млекопитающих постепенно преобразуется и имеет разные названия. На стадии бластоцисты его называют трофобластом. После образования гипобласта и мезодермы он сообщается с эктодермой и называется трофоэктодермой. Затем образуется внезародышевая мезодерма, которая совместно с трофобластом образует хорион (ставший внезародышевой соматоплеврой). Трофобласт, а после и хорион, взаимодействуют со слизистой оболочкой матки, при этом образуется особая комплексная структура, называемая плацента , а сам процесс - плацентация.
У многих млекопитающих хорион тесно контактирует со слизистой оболочкой матки. Однако у некоторых плацентарных млекопитающих хорион можно достаточно свободно отделить от эндометрия, т.к. они не срастаются. В этом случае образуется так называемая контактная (недецидуальная) плацента. Но у некоторых млекопитающих, в том числе и у человека, плацента более специализирована. При этом ее плодная (от хориона) и материнская (от эндометрия) части срастаются так, что нельзя их отделить друг от друга, не вызвав нарушение целостности кровеносных сосудов и кровотечения. В этом случае, после рождения плода и выхода наружу внезародышевых оболочек в виде последа, большая часть эндометрия матки отторгается вместе с хорионом. В отличие от примитивной контактной плаценты, такой вид плаценты называют отпадающей (децидуальной).
Прикрепление и дальнейшее внедрение зародыша в слизистую оболочку матки называется имплантацией. Этому способствуют клетки трофобласта, которые разрушают лежащую под ним слизистую оболочку.
Формирование и развитие ворсинок хориона у человека начинается к концу второй недели. До этого с момента имплантациии трофобласт продолжает интенсивно разрастаться. Эта стадия получила название предворсинчатой, в связи с наличием относительно бесформенной клеточной массы трофобласта.
К концу второй недели в трофобласте начинается образование клеточных скоплений, состоящих только из эпителия без соединительнотканной стромы и называемые первичными ворсинками. Они очень быстро дифференцируются и образуют два слоя:
1. Внутренний слой - цитотрофобласт - состоящий из упорядоченного слоя клеток, каждая из которых имеет четкие границы.
2. Наружный слой - симпластотрофобласт - неравномерной толщины структура, имеющая беспорядочно расположенные многочисленные ядра. Авторадиографические исследования показали, что эти ядра имеют происхождение из цитотрофобласта. Можно считать, что цитотрофобласт является герминативным центром, поставляющим симпластотрофобласту как ядра, так и цитоплазматический материал.
Эта стадия - первичных ворсинок - продолжается недолго. В начале третьей недели после оплодотворения мезодерма проникает в первичные ворсинки и образует очень хрупкую и тонкую соединительнотканную основу. Такие ворсинки называются вторичными. В дальнейшем в строму этих ворсинок врастают кровеносные сосуды и ворсинки называются третичными. Именно с этого момента, т.е. с конца третьей недели ворсинки уже готовы выполнять свою функцию поглощения питательных веществ и выведения продуктов метаболизма. Такой план строения ворсинки сохраняют в течение всего периода эмбрионального развития, хотя с течением времени соединительнотканная основа и кровеносные сосуды становятся более развитыми, а в эпителиальном покрове наблюдаются регрессивные изменения.
Контакт с материнским организмом может осуществляться по разному и зависит от глубины погружения ворсинок хориона в слизистую матки и от степени разрушения самой слизистой. В связи с этим различают образование нескольких типов плацент, различающихся по своему строению. Эти различия касаются количества и типов клеточных слоев, отделяющих кровь матери от крови плода. Этим и объясняется название плацент:
1. Эпителиохориальная – ворсины хориона тесно прилегают к эпителию слизистой оболочки матки, при этом разрушений слизистой матки не происходит (сумчатые, свиньи, лошади, верблюды, китообразные).
2. Десмохориальная – ворсины хориона разрушают эпителий и внедряются в лежащую под ним соединительную ткань (жвачные).
3. Эндотелиохориальная - ворсины хориона разрушают эпителий слизистой оболочки матки, ее соединительную ткань и стенку сосудов вплоть до эндотелия (хищники, ластоногие).
4. Гемохориальная – хорион разрушает не только эпителий и соединительную ткань слизистой оболчки матки, но и полностью стенку ее сосудов,включая эндотелий (насекомоядные, летучие мыши, грызуны, обезьяны и человек).
Формирование плаценты
Присутствие зародыша вызывает выраженное изменение в эндометрии матки именно в том месте, где произошла имплантация. Клетки стромы эндометрия вокруг бластоцисты наполняются гликогеном и жировыми капельками. Подобное изменение получило название реакции отторжения . В итоге эта реакция охватывает все клетки стромы, распространяясь по всему эндометрию. К концу беременности (роды) эндометрий, содержащий эти клетки, отторгается, а затем образуется вновь. Это явление послеродового отторжения и замещения и породило термин отпадающий, или децидуальный, применимый к эндометрию в период беременности. По мере роста хориона лежащая над ним часть эндометрия растягивается, покрывая его, и образует слой, который называется капсулярной отпадающей оболочкой (Decidua capsularis ). Часть эндометрия, выстилающая стенки матки в других местах, кроме места прикрепления хориона, называется пристеночной отпадающей оболочкой. Участок эндометрия, лежащий непосредственно под хорионом называется базальной отпадающей оболочкой , которая и обеспечивает трофику зародыша, т.к. именно здесь интенсивно и обильно происходит кровоснабжение эндометрия. На третий месяц, когда в результате роста зародыша и разрастания амниона капсулярная и пристеночная оболочки плотно прижимаются друг к другу, ворсинки в этой зоне постепенно исчезают.
Таким образом, хорион, который вначале весь был покрыт ворсинками, к четвертому месяцу сохраняет ворсинки лишь в области базальной отпадающей оболочки. Та часть хориона, которая утратила ворсинки под капсулярной оболочкой, называется гладкий хорион , а часть, расположенная в области базальной оболочки, где ворсинки хорошо развиты, называется ветвистый хорион . Таким образом, ветвистый хорион плода и базальная отпадающая оболочка эндометрия матки соединяясь и образуют плаценту, или детское место.
После полного закрепления хориона в матке, процесс внедрения замедляется и просто следует за ростом плода. Ворсинки хориона приобретают более дифференцированное состояние. Это проявляется в более упорядоченном строении симпластотрофобласта и цитотрофобласта. Мезенхимная основа стромы ворсинок превращается в рыхлую волокнистую соединительную ткань. Здесь появляются крупные клетки (клетки Хофбауэра), которые являются, по-видимому, первичными макрофагами. Постепенно эпителиальный покров ворсинок становится относительно тоньше, т.к. функция внедрения, которую он выполнял, становится менее важной. Цитотрофобласт достигает своего максимального развития в течение второго месяца, а затем утрачивает свою целостность. Создается впечатление, что он как бы израсходовал себя на построение симпластотрофобласта.
С точки зрения функционального значения в эмбриогенезе можно проследить определенную динамику морфологических изменений в строении трофобласта. Таким образом, полного развития трофобласт достигает в период внедрения в эндометрий матки. В последующем происходит постепенная редукция эпителиальных слоев ворсинок, после того как они выполнили свою роль. Это приводит к истончению слоя ткани, через которую происходит обмен веществ между кровью плода и кровью материнского организма. Однако две системы кровообращения никогда не сообщаются, т.к. разделены особым плацентарным барьером , который включает следующие структуры: трофобласт; базальная мембрана; соединительная ткань стромы ворсинок; базальная мембрана сосуда; эндотелиальная выстилка сосуда. Через этот барьер должны проходить в одном направлении продукты метаболизма плода, а в другом - поступающие из материнского организма вещества, необходимые для дыхания, роста, иммунологической защиты плода и т.д.
С материнской стороны кровь поступает в межворсинчатое пространство лакун через открытые концы примерно 30 спиральных артерий. Эта артериальная кровь омывает ворсинки, образуя потоки в виде мелких фонтанчиков, а затем, под меньшим давлением, собирается на дне плацентарных отсеков (лакун) и оттекает через маточные вены. Межворсинчатое пространство, занятое кровью, составляет в зрелой плаценте примерно 150 мл и к концу беременности этот объем крови замещается три раза в минуту.
Со стороны плода кровь поступает в сосуды ворсинок по ветвям пупочных артерий. Несмотря на то, что анатомически эта кровь артериальная, но физиологически она эквивалентна венозной крови, т.е. бедна кислородом и содержит много СО 2 и продуктов метаболизма.
В концевых разветвлениях ворсинок образуется капиллярная сеть и именно здесь происходит основной плацентарный обмен. Обогащенная О 2 кровь возвращается затем к плоду через дренажную систему пупочной вены.
Главные функции плаценты заключаются в переносе и синтезе различных веществ. Площадь поверхности, через которую осуществляется обмен, сильно возрастает как за счет ветвления ворсинок хориона, так и за счет наличия большого количества микроворсинок на поверхности симпластотрофобласта.
От матери к плоду переносятся вещества нескольких классов:
1. Легкодиффундирующие вещества (О 2 , Н 2 О, неорганические ионы).
2. Низкомолекулярные органические вещества (сахара, аминокислоты, липиды) - служат субстанцией для анаболических процессов в теле зародыша. Перенос осуществляется активно через компоненты плацентарного барьера.
3. Высокомолекулярные органические вещества (белки - гормоны и ферменты, антитела). Перенос осуществляется пиноцитозом и диффузией.
Важнейший класс транспортируемых макромолекул составляют материнские антитела, которые защищают новорожденного младенца от инфекционных воздействий, пока не начнет функционировать собственная иммунная система.
Со стороны плода через плаценту переносятся, главным образом, СО 2 , Н 2 О, электролиты, мочевина и другие продукты распада, которые образуются в процессе метаболизма плода.
Плацента синтезирует четыре гормона (синтезирует главным образом симпластотрофобласт). Два гормона белковой природы: хорионический гонадотропин и плацентарный лактоген человека.
Первый гормон начинает вырабатываться трофобластом очень рано, еще до имплантации. Его функции заключаются в поддержании развития желтого тела и превращение его в желтое тело беременности. Наличие этого гормона в моче женщины служит основой для многих обычных тестов на беременность. Второй гормон мало изучен, но считают, что он обладает как соматропным, так и пролактиноподобным действием. Его часто называют хорионическим соматомаммотропином. Химически этот гормон сходен с гормоном роста, а функционально с пролактином. Два других гормона - стероидные: прогестерон и эстроген. В плаценте также секретируется еще один гормон - человеческий хорионический тиреотропин.
Похожая информация.
Как уже известно из материала по эмбриогенезу из прошлого семестра, плаценты млекопитающих разделяются на 4 вида:
1) эпителиохориальные;
2) синдесмохориальные, или десмохориальные;
3) эндотелиохориальные;
4) гемохориальные.
В зависимости от типа питания (трофики) различают 2 типа плацент. Плацента человека относится к гемохориальному типу, поэтому вспомним, чем он характеризуется.
Гемохориальный тип плацент характеризуется тем, что третичные ворсины ветвистого хориона при помощи протеолитических ферментов трофобласта последовательно разрушают эпителий эндометрия матки, соединительную ткань и полностью стенку кровеносных сосудов. В результате этого в эндометрии образуются углубления - лакуны, в которые изливается кровь из разрушенных артерий. Благодаря этому третичные ворсины омываются материнской кровью. Из этой крови через трофобласт ворсинок всасываются питательные вещества в кровь плода, которая циркулирует в сосудах, расположенных в ворсинах.
Плацента человека относится ко 2-му типу трофических плацент, которые характеризуются тем, что всосавшиеся в трофобласт ворсинок питательные вещества тут же, в трофобласте, расщепляются до простейших соединений (белки - до аминокислот, углеводы - до моносахаров и т. п.). После расщепления питательных веществ в трофобласте происходит синтез новых веществ, которые не являются антигенами для плода.
Таким образом, 2-й трофический тип плацент характеризуется тем, что в их трофобласте образуются генотипические вещества, не являющиеся антигенами для плода. В то же время в организме плода не могут синтезироваться свои генотипические белки. Поэтому после рождения человеческий детеныш остается длительное время беспомощным и нуждается в тщательном уходе, в получении необходимых для развития организма веществах. Эти вещества младенец содержатся в молоке матери, и поэтому материнское молоко является незаменимым продуктом для новорожденного и грудного ребенка.
Развитие и строение плаценты человека. Плацента человека начинает развиваться на 3-й и заканчивается на 6-8-й неделе (плацентация). Окончательно плацента формируется на 12-й неделе. Плацента состоит из 2 частей: плодной (pars fetalis) и маточной (pars materna).
Плодная часть плаценты развивается из ветвистого хориона. Ворсины ветвистого хориона погружаются в базальную отпадающую оболочку эндометрия матки (decidua basalis), в результате чего в этой оболочке образуются углубления - лакуны. В лакунах циркулирует материнская кровь. Базальная отпадающая оболочка с лакунами - это даточная часть плаценты
Строение плодной части плаценты на 12-й неделе. Плодная часть плаценты включает:
1) хориальную пластинку, состоящую из внезародышевой мезодермы (соединительной ткани);
2) амниотическую оболочку, которая срастается с внутренней поверхностью хориальной пластинки;
3) цитотро- и синцитиотрофобласт, покрывающие наружную поверхность хориальной пластинки, обращенной к эндометрию;
4) третичные ворсины, погруженные в лакуны. Третичные ворсины отходят от наружной, поверхности хориальной пластинки. От каждой такой ворсины отходят ветви. От основного ствола ворсины отходят вторичные ветви (ворсины), от вторичных - третичные.
Основу ворсин образует соединительная ткань (соединительнотканная строма). Эта строма покрыта цитотрофобластом, лежащим на базальной мембране, и синцитиотрофобластом, расположенным снаружи ворсины. На поверхности синцитиотрофобласта имеются микроворсинки, которые совокупности образуют всасывающую каемку. Каждая третичная ворсина представляет собой котиледон. Таких котиледонов в плодной части плаценты около 200. В строме ворсины проходят кровеносные сосуды, в которых циркулирует кровь плода.
Среди ворсин имеются «якорные» ворсины. Эти ворсины характеризуются тем, что они при помощи периферического цитотрофобласта прикрепляются к маточной части плаценты.
В трофобласте ворсин содержится около 60 различных ферментов: СДГ, цитохромоксидаза, ЩФ, кислая фосфатаза, АТФаза, глюкозо-6-дегидрогеназа и др. При помощи этих ферментов питательные вещества, всосавшиеся в трофобласт из крови матери, расщепляются до простейших соединений. Белки распадаются до аминокислот. Из этих аминокислот тут же, в трофобласте, синтезируются специфичные для плода белки. ГЪтовые белки затем поступают в капилляры ворсин, в которых циркулирует кровь плода.
Строение маточной части плаценты. Маточная часть плаценты состоит из базальной пластинки, от которой отходят септы (перегородки), отделяющие лакуны друг от друга. Маточная часть плаценты образовалась из децидуальной ткани - видоизмененной ткани функционального слоя эндометрия (базальной отпадающей оболочки - decidua basalis). В этой ткани содержатся децидуальные клетки, богатые включениями гликогена, липидов, витаминов. Эти клетки дифференцировались из соединительнотканных клеток эндометрия в результате их трансформации. Децидуальные клетки имеют овальную форму, овальное или круглое ядро, слабо оксифильную цитоплазму, четкие границы. Эти клетки выполняют трофическую функцию. Те децидуальные клетки, которые образовались из макрофагов, выполняют защитную функцию.
В базальной пластинке (базальной отпадающей оболочке) и септах имеются клетки периферического цитотрофобласта. Эти клетки мигрировали из цитотрофобласта ворсин. При помощи клеток периферического цитотрофобласта «якорные» ворсины прикрепляются к материнской части плаценты. Клетки периферического цитотрофобласта внешне сходны с децидуальными клетками, но отличаются от них выраженной базофилией цитоплазмы.
В лакунах базальной пластинки плаценты циркулирует материнская кровь. Эта кровь поступает через разрушенные ворсинами артерии, омывает ворсины и через зияющие отверстия разрушенных вен возвращается в кровеносную систему матки. Обновление крови в лакунах плаценты осуществляется через каждые 4 минуты.
Периферическая часть базальной отпадающей оболочки прочно срастается с гладким хорионом. В результате этого образуется замыкательная пластинка, которая препятствует излиянию крови из лакун плаценты.
Плацентарный барьер между кровью матери, циркулирующей в лакунах, и кровью плода, циркулирующей в капиллярах ворсин, включает 5 компонентов:
1) трофобласт (цито- и синцитиотрофобласт);
2) базальная мембрана цитотрофобласта;
3) соединительнотканная строма ворсин;
4) базальная мембрана капилляров ворсин;
5) эндотелий капилляров ворсин.
Таким образом, в нормальных условиях кровь плода и кровь матери не смешиваются, они отделены друг от друга плацентарным барьером.
Изменения плодной части плаценты происходят в соединительнотканной строме ворсин и хориальной пластинки и в трофобласте, покрывающем ворсины и хориальную пластинку. Соединительнотканная строма ворсин вначале является довольно плотной, так как в ней содержится значительное количество гиалуроновой кислоты. В этой строме мало фибробластов, макрофагов и еще меньше коллагеновых волокон. В это время (6-8-я неделя) вокруг кровеносных сосудов дифференцируются соединительнотканные клетки стромы ворсин. Для нормальной функции фибробластов необходимо достаточное количество витаминов С и А. Если этих витаминов будет мало, то нарушится связь плаценты с маткой. Благодаря большому содержанию гиалуроновой кислоты проницаемость стромы ворсин очень низкая. Поэтому низок обмен веществ между кровью матери и кровью плода. На ранней стадии эмбриогенеза эмбрион не нуждается в большом количестве продуктов питания, поэтому нет надобности в высоком обмене веществ.
По мере того как плод растет, ему требуется все больше питательных веществ. В это время повышается активность фермента гиалуронидазы, которая разрушает гиалуроновую кислоту, увеличивается проницаемость соединительнотканной стромы ворсин и улучшается питание зародыша. Процесс распада гиалуроновой кислоты и разрыхления соединительной ткани ворсин продолжается до конца эмбриогенеза, что приводит к последовательному повышению обмена веществ между кровью плода и кровью матери. К концу эмбриогенеза часть фибробластов стромы ворсин дифференцируется в фиброциты, в строме увеличивается содержание коллагеновых волокон.
Изменения трофобласта ворсин и хориалъной пластинки характеризуются тем, что на 2-м месяце эмбриогенеза цитотрофобласт истончается, а синцитиотрофобласт утолщается. На 3-м месяце эмбриогенеза истончается и синцитиотрофобласт. Во 2-й половине беременности (эмбриогенеза) синцитиотрофобласт замещается фибриноидной тканью, которая называется фибриноидом Лангерганса. Фибриноид Лангерганса образуется за счет компонентов плазмы крови и за счет продуктов распада трофобласта. Фибриноид Лангерганса выполняет такие же функции, как и трофобласт.
Изменения маточной части плаценты заключаются в том, что внутренняя поверхность маточной части плаценты (базальной пластинки и септ) покрывается фибриноидом Рора. Фибриноид Рора принимает участие в обеспечении иммунологического гомеостаза в системе мать-плод.
Функции плаценты: 1) трофическая; 2) дыхательная; 3) выделительная; 4) барьерная; 5) эндокринная; 6) участие в регуляции сокращения миометрия матки.
Трофическая функция заключается в поступлении в организм плода из крови лакун питательных веществ, витаминов, электролитов и других необходимых плоду веществ. Вода и электролиты проникают через плацентарный барьер путем диффузии или с участием пиноцитозных везикул. Иммуноглобулины (Ig) поступают в организм плода при помощи пиноцитозных пузырьков симпластотрофобласта. Через плаценту в околоплодные воды могут поступать иммуноглобулины класса G и A (IgG, IgA).
Дыхательная функция проявляется в обмене кислорода и углекислого газа между кровью плода и кровью матери.
Выделительная функция заключается в выделении продуктов обмена веществ из организма плода в кровь лакун плаценты, которые затем через материнские почки выводятся из ее организма.
Барьерная функция обеспечивает задержание поступления болезнетворных бактерий и различных вредных веществ из крови матери в кровь плода. Однако через плацентарный барьер из крови матери в кровь плода проникают вирус СПИДа, вирус коревой краснухи, бледная спирохета сифилиса, алкоголь, никотин и лекарственные вещества. Если мать больна сифилисом или поражена ВИЧ-инфекцией (вирусом СПИДа), то рожденный от такой матери плод будет болен этими заболеваниями. Если мать во время беременности перенесла коревую краснуху, то рожденный от нее плод будет иметь дефекты физического развития.
Эндокринная функция проявляется в том, что в трофобласте вырабатываются гормоны: плацентарный лактоген, хорионический гонадотропин, прогестерон, эстроген, инсулин и другие гормоны. Плацентарный лактоген стимулирует функцию желтого тела, участвует в регуляции обмена углеводов и белков и в формировании сурфактантного комплекса легких. Хорионический гонадотропин стимулирует синтез АКТГ в гипофизе. Прогестерон подавляет развитие иммунной реакции отторжения плода материнским организмом, стимулирует рост матки. Эстрогены стимулируют рост матки за счет гиперплазии и гипертрофии ее тканевых элементов.
Участие плаценты в регуляции сокращения миометри* матки проявляется в том, что в ней вырабатываются гистаминаза и моноаминоксидаза. Эти ферменты разрушают гистамин, серотонин, тирамин, которые вызывают сокращение мускулатуры матки. К концу беременности выделение ги- стаминазы и моноаминоксидазы прекращается, поэтому гистамин, серотонин и тирамин не разрушаются и в результате их количество увеличивается. Под влиянием этих веществ и катехоламинов начинается сокращение миометрия и изгнание плода из матки (начинаются роды).
Пупочный канатик (funiculus umbilicalis) развивается из амниотической ножки, соединяет плод с плацентой. Основой пупочного канатика является слизистая ткань, которая содержит большое количество гиалуроновой кислоты, благодаря чему пупочный канатик обладает высокой упругостью. Поэтому при изгибах или сжатии пупочного канатика проходящие в нем артерии и вена не сдавливаются и не нарушается кровоснабжение плода.
В слизистой ткани пупочного канатика имеются фибро- бластоподобные клетки и макрофаги. По пупочному канатику проходят 3 кровеносных сосуда: одна пупочная вена и две пупочные артерии. По пупочной вене к плоду течет артериальная кровь, по артериям от плода- венозная. Кроме того, в состав пупочного канатика входят остатки желточного мешка и аллантоиса. Стенка желточного мешка обычно выстлана кубическим эпителием, аллантоиса - уплощенным.
Снаружи пупочный канатик покрыт амниотической оболочкой.
Строение и функции плаценты.
Плацента.
Плацентачеловека имеет гемохориальный тип строения - наличие непосредственного контакта материнской крови с хорионом вследствие нарушения целостности децидуальной оболочки матки со вскрытием ее сосудов.
Развитие плаценты. Основной частью плаценты являются ворсины хориона - производные трофобласта. На ранних этапах онтогенеза трофобласт образует протоплазматические выросты, состоящие из клеток цитотрофобласта - первичные ворсины . Первичные ворсины не имеют сосудов, и поступление питательных веществ и кислорода к организму зародыша из окружающей их материнской крови происходит по законам осмоса и диффузии. К концу 2-й недели беременности в первичные ворсины врастает соединительная ткань и образуются вторичные ворсины. Их основу составляет соединительная ткань, а наружный покров представлен эпителием - трофобласт. Первичные и вторичные ворсины равномерно распределяются по поверхности плодного яйца.
Эпителий вторичных ворсин состоит из двух слоев:
а) цитотрофобласта (слой Лангханса) - состоит из клеток округлой формы со светлой цитоплазмой, ядра клеток крупные.
б) синцития (симпласта) - границы клеток практически неразличимы, цитоплазма темная, зернистая, со щеточной каймой. Ядра относительно небольших размеров, шаровидной или овальной формы.
С 3-й недели развития зародыша начинается очень важный процесс развития плаценты, который заключается в васкуляризации ворсин и превращении их в третичные, содержащие сосуды. Формирование сосудов плаценты происходит как из ангиобластов зародыша, так и из пупочных сосудов, растущих из аллантоиса.
Сосуды аллантоиса врастают во вторичные ворсины, в результате чего каждая вторичная ворсина получает васкуляризацию. Установление аллантоидного кровообращения обеспечивает интенсивный обмен между организмами плода и матери.
На ранних стадиях внутриутробного развития ворсины хориона равномерно покрывают всю поверхность плодного яйца. Однако начиная со 2-го месяца онтогенеза на большей поверхности плодного яйца ворсины атрофируются, в то же время развиваются ворсины, обращенные к базальной части децидуапьной оболочки. Так формируются гладкий и ветвистый хорион.
При сроке беременности 5-6 нед толщина синцитиотрофобласта превосходит толщину слоя Лангханса, а, начиная со срока 9-10 нед синцитиотрофобласт постепенно истончается и количество ядер в нем увеличивается. На свободной поверхности синцитиотрофобласта, обращенной к межворсинчатому пространству, становятся хорошо заметными длинные тонкие цитоплазматические выросты (микроворсины), которые значительно увеличивают резорбционную поверхность плаценты. В начале II триместра беременности происходит интенсивное превращение цитотрофобласта в синцитий, в результате чего на многих участках слой Лангханса полностью исчезает.
В конце беременности в плаценте начинаются инволюционно-дистрофические процессы, которые иногда называют старением плаценты. Из крови, циркулирующей в межворсинчатом пространстве, начинает выпадать фибрин (фибриноид), который откладывается преимущественно на поверхности ворсин. Выпадение этого вещества способствует процессам микротромбообразования и гибели отдельных участков эпителиального покрова ворсин. Ворсины, покрытые фибриноидом, в значительной степени выключаются из активного обмена между организмами матери и плода.
Происходит выраженное истончение плацентарной мембраны. Строма ворсин становится более волокнистой и гомогенной. Наблюдается некоторое утолщение эндотелия капилляров В участках дистрофии нередко откладываются соли извести. Все эти изменения отражаются на функциях плаценты.
Однако наряду с процессами инволюции происходит увеличение молодых ворсин, которые в значительной мере компенсируют функцию утраченных, но они лишь частично улучшают функцию плаценты в целом. В результате этого в конце беременности наблюдается снижение функции плаценты.
Строение зрелой плаценты. Макроскопически зрелая плацента очень напоминает толстую мягкую лепешку. Масса плаценты составляет 500-600 г. диаметр 15-18 см, толщина 2-3 см. Плацента имеет две поверхности:
а) материнская - обращена к стенке матки - плаценты имеет серовато-красный цвет и представляет собой остатки базальной части децидуальной оболочки.
б) плодовая – обращена в сторону плода - покрыта блестящей амниотической оболочкой, под которой к хориону подходят сосуды, идущие от места прикрепления пуповины к периферии плаценты.
Основная часть плодовой плаценты представлена многочисленными ворсинами хориона, которые объединяются в дольчатые образования - котиледоны, или дольки – основная структурно-функциональная единица сформировавшейся плаценты. Их число достигает 15-20. Дольки плаценты образуются в результате разделения ворсин хориона перегородками (септами), исходящими из базальной пластинки. К каждой из таких долек подходит свой крупный сосуд.
Микроскопическое строение зрелой ворсины. Различают два вида ворсин :
а) свободные - погружены в межворсинчатое пространство децидуальной оболочки и "плавают" в материнской крови.
б) закрепляющие (якорные) - прикреплены к базальной децидуальной оболочке и обеспечивают фиксацию плаценты к стенке матки. В третьем периоде родов связь таких ворсин с децидуальной оболочкой нарушается и под влиянием маточных сокращений плацента отделяется от стенки матки.
При микроскопическом изучении строения зрелой ворсины дифференцируются следующие образования:
Синцитий, не имеющий четких клеточных границ;
Слой (или остатки) цитотрофобласта;
Строму ворсины;
Эндотелий капилляра, в просвете которого хорошо заметны элементы крови плода.
Маточно-плацентарное кровообращение. Кровоток и матери и плода разделены между собой следующими структурными единицами ворсин хориона:
Эпителиальный слой (синцитий, цитотрофобласт);
Строма ворсин;
Эндотелий капилляров.
Кровоток в матке осуществляется с помощью 150-200 материнских спиральных артерий, которые открываются в обширное межворсинчатое пространство. Стенки артерий лишены мышечного слоя, а устья не способны сокращаться и расширяться. Они обладают низким сосудистым сопротивлением току крови. Все эти особенности гемодинамики имеют большое значение в осуществлении бесперебойного транспорта артериальной крови от организма матери к плоду. Излившаяся артериальная кровь омывает ворсины хориона, отдавая при этом в кровь плода кислород, необходимые питательные вещества, многие гормоны, витамины, электролиты и другие химические вещества, а также микроэлементы, необходимые плоду для его правильного роста и развития. Кровь, содержащая СО 2 и другие продукты метаболизма плода, изливается в венозные отверстия материнских вен, общее число которых превышает 180. Кровоток в межворсинчатом пространстве в конце беременности достаточно интенсивен и в среднем составляет 500-700 мл крови в минуту.
Особенности кровообращения в системе мать-плацента-плод. Артериальные сосуды плаценты после отхождения от пуповины делятся радиально в соответствии с числом долек плаценты (котиледонов). В результате дальнейшего разветвления артериальных сосудов в конечных ворсинах образуется сеть капилляров, кровь из которых собирается в венозную систему, Вены, в которых течет артериальная кровь, собираются в более крупные венозные стволы и впадают в вену пуповины.
Кровообращение в плаценте поддерживается сердечными сокращениями матери и плода. Важная роль в стабильности этого кровообращения также принадлежит механизмам саморегуляции маточно-плацентарного кровообращения.
Основные функции плаценты. Плацента выполняет следующие основные функции: дыхательную, выделительную, трофическую, защитную и инкреторную. Она выполняет также функции антигенобраэования и иммунной зашиты. Большую роль в осуществлении этих функций играют плодные оболочки и околоплодные воды
1. Дыхательная функция. Газообмен в плаценте осуществляется путем проникновения кислорода к плоду и выведения из его организма СО 2 . Эти процессы осуществляются по законам простой диффузии. Плацента не обладает способностью к накоплению кислорода и СО 2 , поэтому их транспорт происходит непрерывно. Обмен газов в плаценте аналогичен газообмену в легких. Значительную роль в выведении СО 2 из организма плода играют околоплодные воды и параплацентарный обмен.
2. Трофическая функция. Питание плода осуществляется путем транспорта продуктов метаболизма через плаценту.
Белки. Состояние белкового обмена в системе мать-плод обусловлено белковым составом крови матери, состоянием белок-синтезирующей системы плаценты, активностью ферментов, уровнем гормонов и рядом других факторов. Содержание аминокислот в крови плода несколько превышает их концентрацию в крови матери.
Липиды. Транспорт липидов (фосфолипиды, нейтральные жиры и др.) к плоду осуществляется после их предварительного ферментативного расщепления в плаценте. Липиды проникают к плоду в виде триглицеридов и жирных кислот.
Глюкоза. Переходит через плаценту согласно механизму облегченной диффузии, поэтому ее концентрация в крови плода может быть выше, чем у матери. Плод также использует для образования глюкозы гликоген печени. Глюкоза является основным питательным веществом для плода. Ей принадлежит также очень важная роль в процессах анаэробного гликолиза.
Вода. Через плаценту для пополнения экстрацеллюлярного пространства и объема околоплодных вод проходит большое количество воды. Вода накапливается в матке, тканях и органах плода, плаценте и амниоткческой жидкости. При физиологической беременности количество околоплодных вод ежедневно увеличивается на 30-40 мл. Вода необходима для правильного обмена веществ в матке, плаценте и в организме плода. Транспорт воды может осуществляться против градиента концентрации.
Электролиты . Обмен электролитов происходит трансплацентарно и через амниотическую жидкость (параплацентарно). Калий, натрий, хлориды, гидрокарбонаты свободно проникают от матери к плоду и в обратном направлении. Кальций, фосфор, железо и некоторые другие микроэлементы способны депонироваться в плаценте.
Витамины. Витамин А и каротин депонируются в плаценте в значительном количестве. В печени плода каротин превращается в витамин А. Витамины группы В накапливаются в плаценте и затем, связываясь с фосфорной кислотой, переходят к плоду. В плаценте содержится значительное количество витамина С. У плода этот витамин в избыточном количестве накапливается в печени и надпочечниках. Содержание витамина D в плаценте и его транспорт к плоду зависят от содержания витамина в крови матери. Этот витамин регулирует обмен и транспорт кальция в системе мать-плод. Витамин Е, как и витамин К, не переходит через плаценту.
3. Эндокринная функция. При физиологическом течении беременности существует тесная связь между гормональным статусом материнского организма, плацентой и плодом. Плацента обладает избирательной способностью переносить материнские гормоны. Гормоны, имеющие сложную белковую структуру (соматотропин, тиреотропный гормон, АКТГ и др.), практически не переходят через плаценту. Проникновению окситоцина через плацентарный барьер препятствует высокая активность в плаценте фермента окситоциназы. Стероидные гормоны обладают способностью переходить через плаценту (эстрогены, прогестерон, андрогены, глюко-кортикоиды). Тиреоидные гормоны матери также проникают через плаценту, однако трансплацентарный переход тироксина осуществляется более медленно, чем трийодтиронина.
Наряду с функцией по трансформации материнских гормонов плацента сама превращается во время беременности в мощный эндокринный орган, который обеспечивает наличие оптимального гормонального гомеостаза как у матери, так и у плода.
Одним из важнейших плацентарных гормонов белковой природы является плацентарный лактоген (ПЛ). По своей структуре ПЛ близок к гормону роста аденогипофиза. Гормон практически целиком поступает в материнский кровоток и принимает активное участие в углеводном и липидном обмене. В крови беременной ПЛ начинает обнаруживаться очень рано - с 5-й недели, и его концентрация прогрессивно возрастает, достигая максимума в конце гестации. ПЛ практически не проникает к плоду, а в амниотической жидкости содержится в низких концентрациях. Этому гормону уделяется важная роль в диагностике плацентарной недостаточности.
Другим гормоном плаценты белкового происхождения является хорионическии гонадотропин (XГ). ХГ в крови матери обнаруживают на ранних стадиях беременности, максимальные концентрации этого гормона отмечаются в 8-10 нед беременности. К плоду переходит в ограниченном количестве. На определении ХГ в крови и моче основаны гормональные тесты на беременность: иммунологическая реакция, реакция Ашгейма - Цондека, гормональная реакция на самцах лягушек.
Плацента наряду с гипофизом матери и плода продуцирует пролактин. Физиологическая роль плацентарного пролактина сходна с таковой ПЛ гипофиза.
Эстрогены (эстрадиол, эстрон, эстриол) продуцируются плацентой в возрастающем количестве, при этом наиболее высокие концентрации этих гормонов наблюдаются перед родами. Около 90% эстрогенов плаценты представлены эстриолом.Его содержание служит отражением не только функции плаценты, но и состояния плода.
Важное место в эндокринной функции плаценты принадлежит синтезу прогестерона . Продукция этого гормона начинается с ранних сроков беременности, однако в течение первых 3 мес основная роль в синтезе прогестерона принадлежит желтому телу и лишь затем эту роль берет на себя плацента. Из плаценты прогестерон поступает в основном в кровоток матери и в значительно меньшей степени в кровоток плода.
В плаценте вырабатывается глюкокортикоидный стероид кортизол. Этот гормон также продуцируется в надпочечниках плода, поэтому концентрация кортизола в крови матери отражает состояние как плода, так и плаценты (фетоплацентарной системы).
4. Барьерная функция плаценты. Понятие "плацентарный барьер" включает в себя следующие гистологические образования: синцитиотрофобласт, цитотрофобласт, слой мезенхимальных клеток (строма ворсин) и эндотелий плодового капилляра. Характеризуется переходом различных веществ в двух направлениях. Проницаемость плаценты непостоянна. При физиологической беременности проницаемость плацентарного барьера прогрессивно увеличивается вплоть до 32-35-й недели беременности, а затем несколько снижается. Это обусловлено особенностями строения плаценты в различные сроки беременности, а также потребностями плода в тех или иных химических соединениях. Ограниченные барьерные функции плаценты в отношении химических веществ, случайно попавших в организм матери, проявляются в том, что через плаценту сравнительно легко переходят токсичные продукты химического производства, большинство лекарственных препаратов, никотин, алкоголь, пестициды, возбудители инфекций и т.д. Барьерные функции плаценты наиболее полно проявляются только в физиологических условиях, т.е. при неосложненном течении беременности. Под воздействием патогенных факторов (микроорганизмы и их токсины, сенсибилизация организма матери, действие алкоголя, никотина, наркотиков) барьерная функция плаценты нарушается, и она становится проницаемой даже для таких веществ, которые в обычных физиологических условиях через нее переходят в ограниченном количестве.
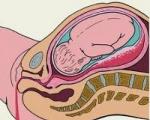
Плацента (лат. placenta, «лепёшка») - эмбриональный орган у всех самок плацентарных млекопитающих, позволяющий осуществлять перенос материала между циркуляционными системами плода и матери; У млекопитающих плацента образуется из зародышевых оболочек плода (ворсинчатой, хориона, и мочевого мешка - аллантоиса (allantois)), которые плотно прилегают к стенке матки, образуют выросты (ворсинки), вдающиеся в слизистую оболочку, и устанавливают, таким образом, тесную связь между зародышем и материнским организмом, служащую для питания и дыхания зародыша. Пуповина связывает эмбрион с плацентой. Плацента вместе с оболочками плода (так называемый послед) у человека выходит из половых путей через 5-30 минут (в зависимости от тактики ведения родов) после появления на свет ребёнка.
Образование плаценты
Плацента образуется чаще всего в слизистой оболочке задней стенки матки из эндометрия и цитотрофобласта. Слои плаценты (от матки к плоду - гистологически):
- Децидуа - трансформированный эндометрий (с децидуальными клетками, богатыми гликогеном),
- Фибриноид (слой Лантганса),
- Трофобласт, покрывающий лакуны и вростающий в стенки спиральных артерий, предотвращающий их сокращение,
- Лакуны, заполненные кровью,
- Синцитиотрофобласт (сногоядерный симпласт, покрывающий цитотрофобласт),
- Цитотрофобласт (отдельные клетки, образующие синцитий и секретирующие БАВ),
- Строма (соединительная ткань, содержащая сосуды, клетки Кащенко-Гофбауэра - макрофаги),
- Амнион (на плаценте больше синтезирует околоплодные воды, внеплацентарный - адсорбирует).
Между плодовой и материнской частью плаценты - базальной децидуальной оболочкой - находятся наполненные материнской кровью углубления. Эта часть плаценты разделена децидуальными сектами на 15-20 чашеобразных пространств (котиледонов). Каждый котиледон содержит главную ветвь, состоящую из пупочных кровеносных сосудов плода, которая разветвляется далее в множестве ворсинок хориона, образующих поверхность котиледона (на рисунке обозначена какVillus). Благодаря плацентарному барьеру кровоток матери и плода не сообщаются между собой. Обмен материалами происходит при помощи диффузии, осмоса или активного транспорта. С 4-ой недели беременности, когда начинает биться сердце ребёнка, плод снабжается кислородом и питательными веществами через «плаценту». До 12 недель беременности это образование не имеет чёткой структуры, до 6 нед. - располагается вокруг всего плодного яйца и называется хорионом, «плацентация» проходит в 10-12 нед.
Где находится и как выглядит плацента?
При нормально протекающей беременности плацента располагается в области тела матки, развиваясь чаще всего в слизистой оболочке задней ее стенки. Расположение плаценты не влияет существенно на развитие плода. Структура плаценты окончательно формируется к концу I триместра, однако ее строение изменяется по мере изменения потребностей растущего малыша. С 22 по 36 недели беременности происходит увеличение массы плаценты, и к 36 неделе она достигает полной функциональной зрелости. Нормальная плацента к концу беременности имеет диаметр 15-18 см и толщину от 2 до 4 см.
Функции плаценты
- Газообменная функция плаценты Кислород из крови матери проникает в кровь плода по простым законам диффузии, в обратном направлении транспортируется углекислый газ.
- Снабжение питательными веществами Через плаценту плод получает питательные вещества, обратно поступают продукты обмена, в чём заключается выделительная функция плаценты.
- Гормональная функция плаценты Плацента играет роль эндокринной железы: в ней образуются хорионический гонадотропин, поддерживающий функциональную активность плаценты и стимулирующий выработку больших количеств прогестерона жёлтым телом; плацентарный лактоген, играющий важную роль в созревании и развитии молочных желез во время беременности и в их подготовке к лактации; пролактин, отвечающий за лактацию; прогестерон, стимулирующий рост эндометрия и предотвращающий выход новых яйцеклеток; эстрогены, которые вызывают гипертрофию эндометрия. Кроме того, плацента способна секретировать тестостерон, серотонин, релаксин и другие гормоны.
- Защитная функция плаценты Плацента обладает иммунными свойствами - пропускает к плоду антитела матери, тем самым обеспечивая иммунологическую защиту. Часть антител проходят через плаценту, обеспечивая защиту плода. Плацента играет роль регуляции и развития иммунной системы матери и плода. В то же время она предупреждает возникновение иммунного конфликта между организмами матери и ребёнка - иммунные клетки матери, распознав чужеродный объект, могли бы вызвать отторжение плода. Однако плацента не защищает плод от некоторых наркотических веществ, лекарств, алкоголя, никотина и вирусов.
Плацента человека
Плацента человека - placenta discoidalis, плацента гемохориального типа: материнская кровь циркулирует вокруг тонких ворсин, содержащих плодовые капилляры. В отечественной промышленности с 30-х годов разработаны проф. В. П. Филатовым и выпускаются выпускаются препараты экстракт плаценты и взвесь плаценты. Препараты плаценты активно используются в фармакологии. Из пуповинной крови иногда получают стволовые клетки, хранящиеся в гемабанках. Стволовые клетки теоретически могут быть позже использованы их владельцем для лечения тяжёлых заболеваний, таких как диабет, инсульт, аутизм, неврологические и гематологические заболевания. В некоторых странах плаценту предлагают забрать домой, чтобы, к примеру, изготовить гомеопатические лекарства или закопать её под деревом - этот обычай распространён в самых разных регионах мира. Кроме того из плаценты, которая является ценным источником белка, витаминов и минеральных веществ, можно изготовить питательные блюда.
Что хотят знать о плаценте врачи?
Различают четыре степени зрелости плаценты. В норме до 30 недель беременности должна определяться нулевая степень зрелости плаценты. Первая степень считается допустимой с 27 по 34 неделю. Вторая - с 34 по 39. Начиная с 37 недели может определяться третья степень зрелости плаценты. В конце беременности наступает так называемое физиологическое старение плаценты, сопровождающееся уменьшением площади ее обменной поверхности, появлением участков отложения солей. Место прикрепления плаценты. Определяется с помощью УЗИ (о расположении плаценты при неосложненном течении беременности см. выше). Толщина плаценты, как уже было сказано, непрерывно растет до 36-37 недель беременности (к этому сроку она составляет от 20 до 40 мм). Затем ее рост прекращается, и в дальнейшем толщина плаценты либо уменьшается, либо остается на том же уровне. Почему врачам важно знать все эти параметры, характеризующие местоположение и состояние плаценты? Ответ прост: потому что отклонение от нормы хотя бы одного из них может свидетельствовать о неблагополучном развитии зародыша.
Проблемы, связанные с плацентой
Низкое прикрепление плаценты . Низкое прикрепление плаценты - достаточно распространенная патология: 15-20%. Если низкое расположение плаценты определяется после 28 недель беременности, говорят о предлежании плаценты, поскольку в таком случае плацента хотя бы частично перекрывает маточный зев. Однако, к счастью, лишь у 5% низкое расположение плаценты сохраняется до 32 недели, и только у трети из этих 5% плацента остается в таком положении к 37 неделе.
Предлежание плаценты . Если плацента доходит до внутреннего зева или перекрывает его, говорят о предлежании плаценты (то есть плацента расположена впереди предлежащей части плода). Предлежание плаценты чаще всего встречается у повторно беременных, особенно после перенесенных ранее абортов и послеродовых заболеваний. Кроме того, предлежанию плаценты способствуют опухоли и аномалии развития матки, низкая имплантация плодного яйца. Определение на УЗИ предлежания плаценты в ранние сроки беременности может не подтвердиться в более поздние. Однако такое расположение плаценты может спровоцировать кровотечения и даже преждевременные роды, а потому считается одним из серьезнейших видов акушерской патологии.
Приращение плаценты . Ворсины хориона в процессе образования плаценты "внедряются" в слизистую оболочку матки (эндометрий). Это та самая оболочка, которая отторгается во время менструального кровотечения - без всякого ущерба для матки и для организма в целом. Однако бывают случаи, когда ворсины прорастают в мышечный слой, а порой и во всю толщу стенки матки. Приращению плаценты способствует и ее низкое расположение, потому что в нижнем сегменте матки ворсины хориона "углубляются" в мышечный слой гораздо легче, чем в верхних отделах.
Плотное прикрепление плаценты . По сути, плотное прикрепление плаценты отличается от приращения меньшей глубиной прорастания ворсин хориона в стенку матки. Точно так же, как и приращение плаценты, плотное прикрепление нередко сопутствует предлежанию или низкому расположению плаценты. Распознать приращение и плотное прикрепление плаценты (и отличить их друг от друга), к сожалению, можно только в родах. При плотном прикреплении и приращении плаценты в последовом периоде плацента самопроизвольно не отделяется. При плотном прикреплении плаценты развивается кровотечение (за счет отслойки участков плаценты); при приращении плаценты кровотечение отсутствует. В результате приращения или плотного прикрепления плацента не может отделиться в третьем периоде родов. В случае плотного прикрепления прибегают к ручному отделению последа - врач, принимающий роды, вводит руку в полость матки и производит отделение плаценты.
Отслойка плаценты . Как уже отмечалось выше, отслойка плаценты может сопровождать первый период родов при низком расположении плаценты или возникать в течение беременности при предлежании плаценты. Кроме того, бывают случаи, когда происходит преждевременная отслойка нормально расположенной плаценты. Это тяжелая акушерская патология, наблюдающаяся в у 1-3 из тысячи беременных. Проявления отслойки плаценты зависят от площади отслоения, наличия, величины и скорости кровотечения, реакции организма женщины на кровопотерю. Небольшие отслойки могут никак себя не проявлять и обнаруживаться уже после родов при осмотре последа. Если отслойка плаценты незначительна ее симптомы выражены слабо, при целом плодном пузыре в родах его вскрывают, что замедляет или прекращает отслойку плаценты. Выраженная клиническая картина и нарастающие симптомы внутреннего кровотечения - показания к кесареву сечению (в редких случаях приходится даже прибегать к удалению матки - если она пропитана кровью и не реагирует на попытки стимулировать ее сокращение). Если при отслойке плаценты роды происходят через естественные родовые пути, то обязательно ручное обследование матки.
Раннее созревание плаценты . В зависимости от патологии беременности недостаточность функции плаценты при ее чрезмерно раннем созревании проявляется уменьшением или увеличением толщины плаценты. Так "тонкая" плацента (менее 20 мм в III триместре беременности) характерна для позднего токсикоза, угрозы прерывания беременности, гипотрофии плода, в то время как при гемолитической болезни и сахарном диабете о плацентарной недостаточности свидетельствует "толстая" плацента (50 мм и более). Истончение или утолщение плаценты указывает на необходимость проведения лечебных мероприятий и требует повторного ультразвукового исследования.
Позднее созревание плаценты . Наблюдается редко, чаще у беременных с сахарным диабетом, резус-конфликтом, а также при врожденных пороках развития плода. Задержка созревания плаценты приводит к тому, что плацента, опять-таки, неадекватно выполняет свои функции. Часто позднее созревание плаценты ведет к мертворождениям и умственной отсталостью у плода. Уменьшение размеров плаценты. Различают две группы причин, приводящие к уменьшению размеров плаценты. Во-первых, оно может быть следствием генетических нарушений, что часто сочетается с пороками развития плода (например, с синдромом Дауна). Во-вторых, плацента может "не дотягивать" в размерах вследствие воздействия различных неблагоприятных факторов (тяжелый гестоз второй половины беременности, артериальная гипертензия, атеросклероз), приводящих в конечном итоге к уменьшению кровотока в сосудах плаценты и к ее преждевременному созреванию и старению. И в том и в другом случае "маленькая" плацента не справляется с возложенными на нее обязанностями снабжения малыша кислородом и питательными веществами и избавлением его от продуктов обмена.
Увеличение размеров плаценты . Гиперплазия плаценты встречается при резус-конфликте, тяжелом течении анемии у беременной, сахарном диабете у беременной, сифилисе и других инфекционных поражениях плаценты во время беременности (например, при токсоплазмозе) и т.д. Нет особого смысла перечислять все причины увеличения размеров плаценты, однако необходимо иметь в виду, что при обнаружении этого состояния очень важно установить причину, так как именно она определяет лечение. Поэтому не стоит пренебрегать назначенными врачом исследованиями - ведь следствием гиперплазии плаценты является все та же плацентарная недостаточность, ведущая к задержке внутриутробного развития плода.
К каким докторам обращаться для обследования Плаценты:
Какие заболевания связаны с Плацентой:
Какие анализы и диагностики нужно проходить для Плаценты:
Эхографическая фетометрия
Плацентография
Допплерография МПК и ФПК
Кардиотокография
Кардиоинтервалография
Плацента (от лат. placenta – пирог, лепешка, оладья) – это временный орган связывающий плод с организмом матери, и обеспечивающий трофику, дыхание, экскрецию продуктов обмена плода и другие важные процессы. В конце беременности плацента представляет собой мягкий диск диаметром 15-18 см, толщиной в центральной части 2-4 см, массой около 500-600гр.
Плацента человека относится к гемохориальному типу плацент, т.е. отличается непосредственным контактом ворсинчатого хориона плода, входящего в состав плаценты, с кровью матери.
Плацента состоит из 2 частей: плодной (pars fetalis) и материнской (pars materna).
Плодная часть плаценты состоит из ворсинчатого хориона и приросшей к нему амниотической оболочки.
Именно ворсины хориона в процессе развития разрушают эндометрий матки. Разрастаясь в направлении миометрия, они формируют древообразные структуры – котиледоны. Котиледон является структурно функциональной единицей плодной части плаценты и образован стволовой ворсиной с ее разветвлениями. Таких котиледонов в плодной части плаценты около 200. В результате разрушения ворсинами хориона эндометрия матки образуются полости – лакуны, заполняющиеся материнской кровью. В эти лакуны и погружены котиледоны (рис 15).
Таким образом, плодная часть сформированной плаценты включает: 1) амниотнческую оболочку, которая срастается с внутренней поверхностью хориальной пластинки; 2) хориальную пластинку, состоящую из внезародышевой мезодермы (соединительной ткани); 3) цитотрофобласт и синцитиотрофобласт, покрывающие наружную поверхность хориальной пластинки, обращенной к эндометрию; 4) третичные ворсины, погруженные в лакуны с материнской кровью (рис 15).
| а |
| б |
Рис.15. Схема строения плаценты человека (по В.Г. Елисееву, Ю.И. Афанасьеву, Е.Ф. Котовскому).
Плодная часть :
а - амниотическая оболочка:1 - однослойный призматический эпителий, 2 - собственная пластинка (плотная волокнистая соединительная ткань), 3 - рыхлая ("слизистая") соединительная ткань между амнионом и хорионом;
б - ветвистый хорион: 4А - хориальная пластинка, 4Б - стволовые ворсины. Одна такая ворсина со всеми ее разветвлениями называется котиледоном, 5 - соединительная ткань; 6 - ветви пупочных сосудов; 7 - цитотрофобласт (внутренний слой клеток); 8 - синцитиотрофобласт; отсутствует в местах контакта якорных ворсин с базальной пластинкой эндометрия; фибриноид Лангханса - неклеточная фибриноподобная масса на поверхности эпителия (появляется со второй половины беременности).
Материнская часть:
9 - лакуны, 10 - материнская кровь, 11 - соединительнотканные септы (перегородки) между лакунами; 12 - сосуды матери в септах, открывающиеся в лакуны; 13 - базальная пластинка, 14 - скопления децидуальных клеток.
Строение материнской части плаценты . Эндометрий матки во время беременности образует децидуальную оболочку, которая располагается сверху хориона, окружает зародыш со всех сторон и формируют его самую наружную оболочку. В децидуальной оболочке выделяют три части:
2. deciduas parietalis – это та часть эндометрия, которая с плодным яйцом не соприкасается и в образовании оболочек плода и плаценты не участвует;
3. deciduas basalis (базальная пластина) – это та часть эндометрия, которая располагается под плодным яйцом и прилежит к миометрию. Разрастаясь deciduas basalis формирует материнскую часть плаценты (рис. 16).

Рис. 16. Эмбрион человека в матке.
1А - deciduas basalis, 1Б - deciduas capsularis, 1В - deciduas parietalis, 2А – ветвистый хорион, 2Б – гладкий хорион, 3 - амниотическая оболочка, 4 -полость хориона, экстроэмбриональный целом, 5 – амниотическая полость, 6А – амниотическая ножка, 7 – аллантоис.
Материнская часть плаценты состоит из базальной пластинки, от которой отходят септы (перегородки), отделяющие лакуны с материнской кровью друг от друга. Материнская часть плаценты образовалась из децедуальной ткани - видоизмененной ткани функционального слоя эндометрия.В этой ткани содержатся децидуальные клетки, богатые включениями гликогена, липидов, витаминов. Эти клетки дифференцировались из соединительнотканных клеток эндометрия в результате их трансформации. Децидуальные клетки имеют овальную форму, овальное или круглое ядро, слабо оксифильную цитоплазму, четкие границы. Эти клетки выполняют трофическую функцию.
В базальной пластинке и септах имеются клетки периферического цитотрофобласта. Эти клетки мигрировали из цитотрофобласта ворсин. При помощи клеток периферического цитотрофобласта ворсины плодной части, называемые «якорные», прикрепляются к материнской части плаценты, тем самым препятствуют отделению плодной части плаценты от материнской. Клетки периферического цитотрофобласта внешне сходны с децидуальными клетками, но отличаются от них выраженной базофилией цитоплазмы.
В лакунах базальной пластинки плаценты циркулирует материнская кровь. Эта кровь поступает через разрушенные ворсинами артерии, омывает ворсины и через зияющие отверстия разрушенных вен возвращается в кровеносную систему матки. Обновление крови в лакунах плаценты осуществляется через каждые 4 минуты.
Периферическая часть базальной оболочки прочно срастается с гладким хорионом. В результате этого образуется замыкательная пластинка которая препятствует излиянию крови из лакун плаценты.
Плацентарный барьер между кровью матери, циркулирующей в лакунах, и кровью плода, циркулирующей в капиллярах ворсин, включает 5 компонентов: 1) трофобласт (цито и синцитиотрофобласт); 2) базальная мембрана цитотрофобласта; 3) соединительнотканная строма ворсин; 4) банальная мембрана капилляров ворсин; 5) эндотелий капилляров ворсин.
Таким образом, в нормальных условиях кровь плода и кровь матери не смешиваются, они отделены друг от друга плацентарным барьером.
Развитие плаценты тесно связано с развитием хориона, поскольку ворсинчатый хорион составляет основу плодной части плаценты. На 6-7 сутки развития трофобласт дифференцируется на клеточный слой - цитотрофобласт и симплатообразный слой – синцитиотрофобласт; на 9-е сутки образуются выпячивания трофобласта в эндометрий матки – первичные ворсины; на 12-13 сутки со стороны хориона в первичные ворсины врастает соединительная ткань – образуются вторичные ворсины; с 3-й недели в ворсинах начинается развитие кровеносных сосудов - вторичные ворсины превращаются в третичные (рис 17). Этот период и называют плацентацией . К концу 3-й недели, то есть на 21 сутки развития происходит соединение сосудистой системы плацентарных ворсин с сосудами пуповины, то есть с сосудистой системой плода. Образуется плодо-плацентарный круг кровообращения. С этого момента начинается сокращение сердца зародыша. В дальнейшем происходит значительное разрастание ворсин хориона. Синцитиотрофобласт, покрывающий ворсины, врастает в стенки сосудов эндометрия, разрушает их целостность, обеспечивая обильное поступление материнской крови в межворсинчатые пространства (лакуны). Это происходит в конце 6-й недели развития и обусловливает возникновение маточно-плацентарного кровообращения.
| А |
| Б |
| В |

Рис. 17. Формирование ворсин хориона. А - первичная ворсина; Б – вторичная ворсина; В – третичная ворсина. 1 – цитотрофобласт; 2 – синцитиотрофобласт; 3 – внезародышевая мезодерма, формирующая строму ворсины; 4 – кровеносный сосуд.
Вначале развития соединительнотканная строма ворсин является довольно плотной, так как в ней содержится значительное количество гиалуроновой кислоты. В этой строме мало фибробластов, макрофагов и еще меньше коллагеновых волокон. В это время (6-8-я неделя) вокруг кровеносных сосудов дифференцируются соединительнотканные клетки стромы ворсин. Для нормальной функции фибробластов необходимо достаточное количество витаминов С и А. Если этих витаминов будет мало, то нарушится связь плаценты с маткой. Благодаря большому содержанию гиалуроновой кислоты проницаемость стромы ворсин очень низкая. Поэтому низок обмен веществ между кровью матери и кровью плода. На ранней стадии эмбриогенеза эмбрион не нуждается в большом количестве продуктов питания, поэтому нет надобности в высоком обмене веществ.
По мере того как плод растет, ему требуется все больше питательных веществ. В это время повышается активность фермента гналуронидазы, которая разрушает гиалуроновую кислоту, увеличивается проницаемость соединительнотканной стромы ворсин и улучшается питание зародыша. Процесс распада гиалуроновой кислоты и разрыхления соединительной ткани ворсин продолжается до конца эмбриогенеза, что приводит к последовательному повышению обмена веществ между кровью плода и кровью матери. К концу эмбриогенеза часть фибробластов стромы ворсин дифференцируется в фиброциты, в строме увеличивается содержание коллагеновых волокон.
Период плацентации заканчивается к 12-14-й недели беременности. К этому времени сформированы лишь основные структурные элементы плаценты – котиледоны. С 50 по 90 сутки происходит их интенсивное образование. К этому времени в плаценте имеется 10-12 больших, 40-50 мелких, 140-150 рудиментарных котиледонов. Общая площадь ворсин в сформированной плаценте равна 13-14 квадратных метров.
Структурная организация плаценты заканчивается к концу I -го триместра беременности, но в морфофункциональном отношении она остается незрелой. Свою функциональную зрелость плацента приобретает к 16-й недели беременности, когда она принимает на себя все типичные для нее функции - респираторную, трофическую, гормонпродуцирующую, иммунную, выделительную.
II триместр беременности характеризуется ростом и дифференцировкой русла кровообращения плода (фетализация плаценты), с которыми тесно связаны следующие изменения стромы и трофобласта ветвистого хориона – цитотрофобласт и синцитиотрофобласт истончаются. Во 2-й половине беременности синцитиотрофобласт замещается фибриноидной тканью, которая называется фибриноидом Лангханса. Фибриноид Лангханса образуется за счет компонентов плазмы крови и за счет продуктов распада трофобласта. Фибриноид Лангханса выполняет такие же функции, как и трофобласт.
Изменения маточной части плаценты заключаются в том, что внутренняя поверхность маточной части плаценты (базальной пластинки и септ) покрывается фибриноидом Рора. Фибриноид Рора принимает участие в обеспечении иммунологического гомеостаза в системе мать-плод.
В этом периоде онтогенеза рост плаценты опережает развитие плода.К 36 - й неделе развития плацента достигает полной функциональной зрелости. В конце беременности в плаценте происходят инволютивно-дистрофические изменения или физиологическое старение плаценты, что сопровождается уменьшением площади ее обменной поверхности. В процессе этих изменений увеличивается площадь фибриноидных отложений, наблюдается отложение солей кальция, нарастает количество ворсин с признаками дезорганизации и некроза.
Таким образом, наиболее важные морфологические изменения, приводящие к формированию плаценты, можно представить в виде таблицы (табл).
Динамика морфофункциональных изменений плаценты
| Дни после овуляции | Морфофункциональные изменения |
| 6-7 | Имплантация бластоцисты |
| 7-8 | Дифференцировкатрофобласта и его инвазия |
| 9-11 | Формирование первичных ворсин. Лакунарный период. Вскрываются просветы концевых отделов эндометриальныхвенул и капилляров. Циркуляция материнской крови в них происходит с очень низкой скоростью |
| 13-18 | Формирование вторичных ворсин, стебля тела эмбриона и амниона |
| 18-21 | Формирование третичных ворсин, 2-3 мм длиной, 0,4 мм толщиной (внутри ворсины образуются капиллярыи соединяются с сосудами пуповины), Устанавливается фетоплацентарная циркуляция. Циркуляция материнской крови в лакунах происходит с очень низкой скоростью |
| 21-40 | Образование якорных ворсин и стволовых ворсин, имеющих вид «перевернутого дерева» |
| 40-50 | Формирование структурных единиц плаценты - котиледонов: 1. Инвазия трофобласта приводит к вскрытию просвета 40-60 спиральных артерий. Дальнейшая его инвазия приостанавливается. Кровь из спиральных артерий изливается в пространство между котиледонами. Устанавливается маточно-плацентарный кровоток. 2. Рост и ветвление стволовых ворсин, ориентированных концентрически вокруг просвета спиральной артерии. 3. Завершение формирования сосудов плодовой части плаценты. 4. Сохраняется около 150 рудиментарных котиледонов. Циркуляция материнской крови вокруг них происходит с очень низкой скоростью под небольшим давлением (5-8 ммрт.ст.) |
| 80-225 | Продолжается рост сформированной плацентарной ткани. Формируется 10-12 больших котиледонов (кровоток в центре межворсинчатого пространства происходит под высоким давлением - 40-60 ммрт.ст.); 40-50 котиледонов среднего размера и небольших и около 150 рудиментарных. Базальная пластина плаценты формирует перегородки между котиледонами - септы |
| 226-267 | Прекращается пролиферация клеток, но продолжается их гипертрофия |
Особенности гемодинамики плаценты связаны с последовательными гистофизиологическими изменениями спиральных артерий. На границе миометрия и эндометрия спиральные артерии снабжены мышечным слоем и имеют диаметр 20-50 мкм, при впадении в межворсинчатое пространство они теряют мышечные элементы, что приводит к увеличению их диаметра почти в 10 раз. Кровоснабжение межворсинчатого пространства происходит в среднем через 150-200 спиральных артерий. К физиологическим изменениям, которым подвергаются спиральные артерии по мере прогрессирования беременности, относятся эластолиз (распад эластических волокон), дегенерация мышечного слоя и фибриноидный некроз. За счет этого уменьшается давление крови. Потеря спиральными артериями мышечно-эластической оболочки приводит к потере их чувствительности к адренергической стимуляции, способности к вазоконстрикции, что обеспечивает оптимальное кровоснабжение межворсинчатого пространства.
Именно наличие и степень выраженности указанных изменений спиральных артерий играет ключевую роль в нормальном либо патологическом течении беременности.
Отток крови из межворсинчатого пространства осуществляется через 72-170 вен, расположенных на поверхности хориальной пластинки, и, частично, в краевой синус, окаймляющий плаценту и сообщающийся как с венами матки, так и с межворсинчатым пространством. Величина давления в сосудах маточно-плацентарного круга в радиальных артериях составляет 80/30 мм рт.ст., в децидуальной части спиральных артерий - 12-16 ммрт.ст., в межворсинчатом пространстве - около 10 ммрт.ст. Кроме того, существует небольшая разница давления в межворсинчатом пространстве и венозной системе матки.
Количество крови, притекающей к матке во время беременности, возрастает в 17-20 раз. Объем крови, протекающей через матку, составляет около 750 мл/мин. В миометрии распределяется 15% поступающей крови, 85% ее объема направляется непосредственно в маточно-плацентарный круг кровообращения.
Маточный кровоток прямо пропорционален разнице между артериальным и венозным давлением в сосудах матки и обратно пропорционален сосудистому сопротивлению. Изменения маточно-плацентарного кровотока определяются целым рядом факторов: действие гормонов, изменение объема циркулирующей крови, внутрисосудистое давление, изменение периферического сопротивления.
Доказана сопряженность маточно-плацентарной и плодово-плацентарной гемодинамики. При соединении ветвей пупочных сосудов, растущих из аллантоиса, с местной сетью кровообращения начинается циркуляция крови в третичных ворсинках, что совпадает с началом сердечных сокращений эмбриона. Пуповина содержит две артерии и одну вену. Артерии анастомозируют в хорионической пластинке, разветвляются на стволовые артерии и дают начало артериальной системе второго и третьего порядка, повторяя строение котиледона. Котиледонные артерии являются конечными сосудами с тремя порядками деления и развитием сети капилляров, кровь из которых собирается в венозную систему. В некоторых областях кровь проходит через артериовенозные шунты, минуя капилляры, что позволяет регулировать давление крови, скорость кровотока, сердечную деятельность плода.
Пуповинный кровоток регулируется давлением, определяемым соотношением давления в аорте и пупочной вене плода. Пуповинное кровообращение получает примерно 50-60% общего сердечного выброса плода. В отличие от других сосудистых систем пуповинная система не имеет иннервации и быстро реагирующих артериол для ауторегуляции кровотока. Очевидно, быстрое изменение пуповинного кровотока происходит только за счет изменения артериального давления плода и его сердечной деятельности.
Доказано влияние на сердечную деятельность плода центральной нервной системы, гормонов, изменение объема циркулирующей крови, особенностей центральной гемодинамики матери, лекарственных препаратов.
Функции плаценты
Плацента выполняет следующие функции: трофическую; дыхательную; выделительную; барьерную; эндокринную; участвует в регуляции сокращения миометрия матки.
Трофическая функция заключается в поступлении в организм плода из крови лакун питательных веществ, витаминов, электролитов и других необходимых плоду веществ.
Ежедневно в ответ на растущие потребности плода для пополнения объема околоплодных вод через плаценту проникает большое количество воды . На протяжении беременности она скапливается в матке, и к концу ее количество воды достигает примерно 4 л (2800 мл в организме плода, 400 мл в плаценте и 800 мл в амниотической полости). Ежедневная прибавка воды составляет 30-40 мл. Вода необходима для метаболизма плода и матки. Основная масса воды проходит через плаценту от матери к плоду, при этом транспорт ее может идти против градиента концентрации.
Обмен электролитов происходит через плаценту и амниотическую жидкость (параплацентарно). Калий, натрий, хлориды, гидрокарбонаты свободно проникают от матери к плоду и в обратном направлении. Кальций, фосфор, железо и некоторые другие микроэлементы способны депонироваться в плаценте.
Плацента человека относится ко 2-му типу трофических плацент характеризующийся тем, что на поверхности синцитиотрофобласта имеются микроворсинки, которые в совокупности образуют всасывающую каемку; в трофобласте ворсин содержится около 60 различных ферментов: сукцинатдегидрогеназа, цитохромоксидаза, щелочная фосфатаза, кислая фосфатаза, АТФаза, глюкозо-6-дегидрогеназа и др.; с помощью этих ферментов всосавшиеся в трофобласт ворсинок питательные вещества тут же в трофобласте расщепляются до простейших соединений (белки-до аминокислот, углеводы - до моносахаров и т. п.); после расщепления питательных веществ в трофобласте происходит синтез новых веществ, которые не являются антигенами для плода. Транспорт липидов (фосфолипиды, нейтральные жиры и др.) к плоду осуществляется также после их ферментативного расщепления в плаценте. Липиды проникают к плоду в виде триглицеридов и жирных кислот.
Глюкоза, являясь основным питательным веществом для плода, переходит через плаценту согласно механизму облегченной диффузии, поэтому ее концентрация в крови плода может быть выше, чем у матери. Помимо этого до 16 недели беременности, когда печень плода функционирует недостаточно активно, ее гликогенобразовательную функцию полностью выполняет плацента. С ростом плода количество гликогена в плаценте уменьшается, однако в экстремальных для плода условиях гликоген плаценты расходуется в первую очередь.
Плацента играет важную роль в обмене витаминов . Она способна накапливать их, и осуществляет регуляцию их поступления к плоду в зависимости от их содержания в крови матери.
Дыхательная функция проявляется в обмене кислорода и углекислого газа между кровью плода и кровью матери. Плацента не обладает способностью к накоплению кислорода и углекислоты, поэтому их транспорт происходит постоянно. Обмен газов в плаценте аналогичен газообмену в легких, при этом площадь обменной поверхности ворсин в пересчете на 1 кг массы тела более чем в 3 раза превышает площадь поверхности легочных альвеол организма взрослого человека и составляет 3-4 м 2 /кг. Кислород и углекислота проникают через мембраны, только будучи растворенными в плазме крови.
Снабжение плода кислородом зависит от многих факторов: количества кислорода, поступающего в матку, состояния маточно-плацентарного и фетоплацентарного кровотока, метаболизма плаценты и состояния структурных элементов плацентарной мембраны. Беременная матка потребляет 2100-2250 мл кислорода в час. Частично он утилизируется миометрием, но большая часть кислорода поступает в плаценту, где около половины его используется самой плацентой, а остальная часть - плодом. Зрелая плацента потребляет в 2-3 раза больше кислорода, чем ткани плода.
Транспорт углекислоты в отличие от транспорта кислорода совершается не только путем простой диффузии. Он связан также с переносом кислорода, бикарбонатов, кислых продуктов обмена и других метаболитов. Немалую роль в выведении углекислого газа из организма плода играют околоплодные воды и параплацентарный обмен.
Выделительная функция заключается в выделении продуктов обмена веществ из организма плода в кровь лакун плаценты, которые затем через материнские почки выводятся из ее организма.
Защитная (барьерная) функция. Имеющийся плацентарный барьер регулирует переход веществ как в направлении мать-плод, так и в обратном направлении, т.е. от плода к матери. Барьерная функцияплаценты ограничена,она может избирательно защищать организм плода от неблагоприятного воздействия вредных факторов, ночерез плаценту легко проникают вирус СПИДа, вирус коревой краснухи, бледная спирохета сифилиса, наркотические средства, алкоголь, никотин и все лекарственные вещества.
Плод является носителем генетической информации, как матери, так и отца и, по сути - генетически чужеродный объект для матери. Почему же не происходит его отторжение организмом матери? Ведущую роль в этом процессе опять играет плацента. На трофобласте (месте контакта плода с матерью) отсутствует комплекс гистонесовместимости. Вещества, синтезируемые плацентой, оказывают влияние и на различные отделы иммунокомпетентной системы матери. Они подавляют иммунный ответ матери и предотвращают отторжение плода. Однако не всегда плацента способна защитить плод от иммунной системы матери. Так если мать имеет отрицательный резус фактор (Rh-) (отсутствие специфического агглютиногена на поверхности эритроцитов), а плод имеет положительный резус фактор (Rh+), то может развиться резус-конфликт.
Резус-конфликт - это гуморальный иммунный ответ резус-отрицательной матери на эритроцитарные антигены резус-положительного плода, при котором образуются антирезусные антитела.
Как правило, во время беременности кровь плода не попадает в кровоток матери. Поэтому во время первой беременности у матери если и вырабатываются небольшое количество антител, то это иммуноглобулины IgM c высокой молекулярной массой и неспособностью проникать через плацентарный барьер. Однако при родах чаще всего происходит смешение крови матери и ребёнка, отчего организм матери синтезирует против него высокий титр антител. Выработка антигенов у женщины может произойти если был аборт, выкидыш или внематочная беременность.
Выработанная иммунная память приводит при следующей беременности к новому и усиленному образованию антител (иммуноглобулинов IgG). Последние способны проникать через гематоплацентарный барьер в кровоток ребёнка и связываются с резус-положительными эритроцитами ребёнка.
У плода могут быть выявлены увеличение печени, селезенки и сердца, наблюдается анемия, в лёгких случаях - ретикулоцитоз, в более тяжелых - гемолитической анемии (фетальный эритробластоз), желтуха. В наиболее тяжелых случаях развиваются водянка плода и отёчный синдром новорождённых, что может привести к мертворождению или смерти новорождённого.
В подавляющем большинстве случаев резус-конфликт может быть предупрежден путём внутримышечного введения резус-отрицательной матери специальных антител (коммерческое название - RhoGAM) в период беременности или в течение 72 часов после родов. При введении RhoGAM эритроциты резус-положительного плода, попавшие в организм матери, разрушаются до того, как на них успевает отреагировать её иммунная система.
Гормональная функция плаценты способствует сохранению и прогрессированию беременности, изменениям активности эндокринных органов матери.
Существует взаимосвязь между организмом матери, плодом и плацентой в продукции гормонов. Одни из них секретируются плацентой и транспортируются в кровь матери и плода. Другие являются производными предшественников, попадающих в плаценту из организма матери и плода. Через плаценту могут транспортироваться и неизмененные гормоны. Плацентарные гормоны синтезируются в синцитио- и цитотрофобласте, а также децидуальной ткани.
Плацентарный лактоген (ПЛ) обладает активностью пролактина и свойствами гормона роста, дает лактогенный и лютеотропный эффект, поддерживая функционирование желтого тела яичника в I триместре беременности. Основная биологическая роль ПЛ заключается в регуляции белкового, углеводного и липидного обмена в организме матери и плода. Он синтезируется клетками трофобласта и по структуре близок к гормону роста.
Хорионический гонадотропин (ХГ) - продукт синтеза стероидов в синцитиотрофобласте. ХГ в крови матери обнаруживают с ранних сроков беременности, максимальные концентрации этого гормона отмечаются в 8-9 нед беременности. На определении ХГ в крови и моче основаны гормональные тесты на беременность. Он относится к гликопротеидам, по строению и биологическому действию сходен слютеинизирующим гормоном (ЛГ). В ранние сроки беременности ХГ стимулирует синтез гормонов в желтом теле яичника, во второй половине - синтез эстрогенов в плаценте. Существует мнение, что ХГ усиливает синтез гормонов в коре надпочечников плода, а также тормозит сократительную активность миометрия.
Плацента, наряду с гипофизом матери и плода, продуцирует пролактин. Физиологическая роль его сходна с таковой ПЛ. Он имеет определенное значение в продукции легочного сурфактанта и фетоплацентарной осморегуляции.
Большую роль в развитии беременности играет прогестерон - стероидный гормон, продуцируемый плацентой. Прогестерон синтезируется, начиная с ранних сроков беременности, в синцитиотрофобласте из холестерина, содержащегося в крови матери. Прогестерон подавляет развитие иммунной реакции отторжения плода материнским организмом, стимулирует рост матки.
Эстрогены (эстрадиол, эстрон и эстриол) также относятся к стероидным гормонам плаценты. Эстрогены воздействуют на обменные процессы и рост матки, вызывая гиперплазию и гипертрофию эндометрия и миометрия, принимают активное участие в развитии родового акта.
Так же, как и надпочечники плода, плацента участвует в синтезе кортизола . Концентрация кортизола в крови матери отражает состояние, как плода, так и плаценты.
Кроме указанных гормонов, плацента способна синтезировать тестостерон, тироксин, трийодтиронин, паратиреоидный гормон, кальцитонин, серотонин, релаксин и др.
Участие плаценты в регуляции сокращения миометрия матки проявляется в том, что в ней вырабатываются гистаминаза и моноаминоксидаза. Эти ферменты разрушают гистамин, серотонин, тирамин, которые вызывают сокращение мускулатуры матки. К концу беременности выделение гистаминазы и моноаминоксидазы прекращается, поэтому гистамин, серотонин и тирамин не разрушаются и в результате их количество увеличивается. Под влиянием этих веществ и катехоламинов начинается сокращение миометрия и изгнание плода из матки (начинаются роды).
Патологии плаценты
Большая часть аномалий строения и развития плаценты приводят к плацентарной недостаточности – синдром при прогрессировании которого развивается задержка развития плода, сочетающаяся с гипоксией.
Наиболее часто встречаются следующие патологии плаценты.
Предлежание плаценты - это патология, при которой она располагается в нижних отделах матки по любой стенке. При нормальном течении беременности плацента обычно локализуется в области дна или тела матки, по задней стенке, с переходом на боковые стенки, т.е. в тех областях, где лучше всего кровоснабжаются стенки матки. На передней стенке плацента располагается реже, так как передняя стенка матки подвергается значительно большим изменениям, чем задняя. Кроме того, расположение плаценты по задней стенке предохраняет ее от случайных травм.
Предлежание плацены бывает полным и частичным (рис.18). Частота возникновения предлежания плаценты составляет в среднем от 0,1% до 1% от общего числа родов.
Существует несколько причин формирования низкого расположения или предлежания плаценты. Наиболее частыми причинами являются патологические изменения эндометрия матки вследствие воспаления, оперативных вмешательств (выскабливания, кесарево сечение, удалением миоматозных узлов и др.), многократных осложненных родов. Кроме того, нарушения прикрепления плаценты могут быть обусловлены миомой матки, эндометриозом, недоразвитием матки, воспалением шейки матки, многоплодной беременностью. В связи с этими факторами, плодное яйцо, попадающее в полость матки после оплодотворения не может своевременно имплантироваться в верхних отделах матки, и этот процесс осуществляется только тогда, когда плодное яйцо опустилось уже в ее нижние отделы.
Следствием предлежания плаценты являются кровотечения, как на разных сроках беременности, так и в процессе родов. При такой локализации плаценты по мере развития беременности происходит ее частичная отслойка, и кровотечение происходит из сосудов матки. Плод не теряет кровь. Однако ему угрожает кислородное голодание, так как отслоившаяся часть плаценты не участвует в газообмене.
Приращением плаценты называют нарушение формирования плаценты, при котором ворсины хориона местами прикреплены непосредственно к мышечному слою матки. Эта патология возникает в основном при низком расположении плаценты, так как в нижнем сегменте матки ворсины хориона углубляются в мышечный слой гораздо легче, чем в верхних отделах.

Рис. 18. Расположение плаценты.
Отслойкой плаценты называют преждевременное отторжение нормально расположенной плаценты, вызванное полным или частичным отделением ее от стенок матки после 24 недель беременности и сопровождается кровянистыми выделениями из матки.
Причинами отслойки плаценты могут быть: травма живота, чрезмерное физическое напряжение, гестоз беременных, короткая пуповина плода, гипертоническая болезнь, пороки сердца, заболевания крови, печени. В 1/3 случаев отслойка происходит во время беременности, в 2/3 случаев во время первого периода родов. Различают полную и частичную отслойку плаценты. Частичная отслойка плаценты происходит на небольшом участке и протекает без выраженных клинических проявлений.
Гипоплазия плаценты - это состояние, при котором размер плаценты значительно меньше нормы для данного срока. Речь идет именно о значительном уменьшении, потому как бывают индивидуальные особенности. Уменьшение плаценты бывает первичным и вторичным. Первичное уменьшение чаще всего вызвано различными генетическими аномалиями. При такой патологии, скорее всего и сам плод имеет генетические заболевания. Первичная гипоплазия встречается очень редко. Чаще диагностируют вторичную гипоплазия плаценты. Она может быть вызвана стрессами, курением, плохим, или недостаточным питанием матери, а также перенесенным во время беременности инфекционным заболеванием.. Опасна эта патология тем, что при уменьшенной плаценте может уменьшиться поступление питательных веществ и кислорода к плоду.
Раннее (преждевременное) созревание плаценты – это состояние, когда плацента достигает первой или второй степени зрелости раньше времени. О преждевременном старении говорят, когда плацента достигает третьей степени зрелости до 37 недель беременности. Само по себе это состояние не опасно, однако при таком диагнозе, за плацентой необходим постоянный и внимательный контроль, поскольку при такой беременности возможно преждевременное старение плаценты, и как следствие плацентарную недостаточность.
Позднее созревание плаценты , довольно редкий диагноз. Чаще всего, он встречается у беременных с сахарным диабетом, резус-конфликтом, а также при врожденных пороках развития плода. Задержка созревания плаценты приводит к тому, что плацента не может полностью справиться со своими функциями. К сожалению, довольно часто позднее созревание плаценты ведет к мертворождениям и умственной отсталостью у плода.
Пупочный канатик (funiculusumbilicalis) развивается из амниотической ножки, соединяет плод с плацентой. Основой пупочного канатика является слизистая ткань, которая содержит большое количество гиалуроновой кислоты, благодаря чему пупочный канатик обладает высокой упругостью. Поэтому при изгибах или сжатии пупочного канатика проходящие в нем артерии и вена не сдавливаются и не нарушается кровоснабжение плода.
В слизистой ткани пупочного канатика имеются фибро-бластоподобные клетки и макрофаги. По пупочному канатику проходят 3 кровеносных сосуда: одна пупочная вена и две пупочные артерии. По пупочной вене к плоду течет артериальная кровь, по артериям от плода - венозная. Кроме того, в состав пупочного канатика входят остатки желточного мешка и аллантонса. Стенка желточного мешка обычно выстлана кубическим эпителием, аллантоиса - уплощенным. Снаружи пупочный канатик покрыт амниотическойоболочкой.